Research | Open Access | Volume 8 (1): Article 13 | Published: 04 Dec 2025
Déterminants des décès maternels de l’hôpital régional de Tambacounda, Sénégal en 2020 : Étude cas-témoins
Determinants of maternal deaths at the Tambacounda Regional Hospital, Senegal in 2020: A case-control study
Menu, Tableaux et figures
Sur Google Scholar
Parcourir l'article
Tableaux
| Tableau 1 : Caractéristiques sociodémographiques (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Tranche d’âge (ans) | ||
| 10 < 20 | 20 (30,77%) | 32 (24,62%) |
| 20 < 30 | 27 (41,54%) | 50 (38,46%) |
| 30 < 40 | 16 (24,62%) | 44 (33,85%) |
| 40 < 50 | 2 (3,08%) | 4 (3,08%) |
| Résidence | ||
| Rural | 60 (92,31%) | 97 (74,62%) |
| Urbain | 5 (7,69%) | 33 (25,38%) |
| Scolarisation | ||
| Aucun | 62 (95,38%) | 115 (88,46%) |
| Alphabétisation | 0 | 0 |
| Primaire | 2 (3,08%) | 11 (8,46%) |
| Plus (Secondaire lycée, université et plus) | 1 (1,54%) | 4 (3,08%) |
| Statut matrimonial | ||
| Mariée | 65 (100%) | 129 (99,23%) |
| Célibataire | 0 | 1 (0,77%) |
| Profession | ||
| Ménagère | 64 (98,46%) | 122 (93,84%) |
| Autre | 1 (1,54%) | 8 (6,15%) |
Tableau 1 : Caractéristiques sociodémographiques (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020
| Tableau 2 : Caractéristiques obstétricales des patientes (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Gestité | ||
| Primigeste | 27 (41,54%) | 45 (34,62%) |
| Multigestes | 29 (44,62%) | 63 (48,46%) |
| Grande multigestes (plus de 5) | 9 (13,85%) | 22 (16,92%) |
| Parité | ||
| Nullipare | 23 (35,38%) | 48 (36,92%) |
| Primipare | 7 (10,77%) | 16 (12,31%) |
| Multipares (2–5) | 26 (40%) | 46 (36,38%) |
| Grande multipares (plus de 5) | 9 (13,85%) | 20 (15,38%) |
| CPN | ||
| Non fait | 16 (24,54%) | 13 (10%) |
| Moins de 4 CPN | 36 (55,38%) | 77 (59,23%) |
| 4 CPN | 13 (20%) | 34 (26,15%) |
| Non précisé | 0 | 6 (4,62%) |
| VAT | ||
| SP | 39 (60%) | 107 (82,31%) |
| — | 1 (1,54%) | 1 (0,77%) |
| Bilan fait | ||
| Oui | 57 (87,69%) | 83 (63,85%) |
| Non | 8 (12,31%) | 47 (36,15%) |
| Prise des constantes | ||
| Oui | 58 (89,23%) | 130 (100%) |
| Non | 7 (10,77%) | 0% |
| Antécédents gynécologiques | ||
| Oui | 11 (16,92%) | 26 (20%) |
| Non | 54 (83,69%) | 104 (80%) |
| Référence | ||
| Oui | 59 (90,77%) | 125 (96,15%) |
| Non | 6 (9,23%) | 5 (3,84%) |
| Césarienne | ||
| Oui | 28 (43,08%) | 71 (54,62%) |
| Non | 37 (56,92%) | 59 (45,38%) |
Tableau 2 : Caractéristiques obstétricales des patientes (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020
| Tableau 3 : Evaluation de la prise en charge des patientes admises dans la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Qualification accoucheur | ||
| Gynécologue | 27 (46,55%) | 70 (53,85%) |
| SFE | 25 (43,10%) | 60 (46,15%) |
| Non qualifié | 5 (8,62%) | 0% |
| Non à terme | 8 (1,73%) | 0% |
| Durée du séjour | ||
| Moins de 24h | 35 (58,33%) | 26 (20%) |
| Plus de 24h | 25 (41,67%) | 104 (80%) |
Tableau 3 : Evaluation de la prise en charge des patientes admises dans la maternité de l’hôpital régional de Tambacounda en 2020
| Tableau 4 : Répartition des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020 | ||||||
|---|---|---|---|---|---|---|
| Facteurs | Cas (n=65) | Témoins (n=130) | p | OR (95%) | ||
| Nombre | % | Nombre | % | |||
| Âgé (20 – 30 ans) | 33 | 50,7 | 68 | 52,31 | 0,6 | 1,22 [0,56-2,67] |
| Résidence rurale | 60 | 92,3 | 94 | 74,62 | 0,003 | 4,05 [1,51-11,03] |
| La scolarisation | 62 | 95,3 | 115 | 88,46 | 0,11 | 2,69 [0,75-9,67] |
| Les multigestes | 29 | 44,6 | 63 | 48,4 | 0,61 | 0,85 [0,47-1,55] |
| Les multipares | 26 | 40 | 46 | 35,3 | 0,52 | 1,21 [0,65-2,11] |
| Moins de 4 CPN | 36 | 73,4 | 77 | 69,3 | 0,59 | 1,22 [0,57-2,59] |
| Référence | 59 | 90,7 | 125 | 96,1 | 0,12 | 0,39 [0,11-1,34] |
| Pas antécédents | 54 | 83,0 | 104 | 80 | 0,6 | 1,22 [0,66-2,54] |
| Césarienne faite | 28 | 43,0 | 71 | 54,6 | 0,12 | 0,62 [0,34-1,14] |
| Hématome rétro placentaire | 11 | 16,9 | 20 | 15,38 | 0,89 | 1,05 [0,47-2,35] |
| Pré-éclampsie | 5 | 7,69 | 28 | 21,54 | 0,006 | 0,3 [0,01-0,14] |
| Eclampsie | 17 | 26,1 | 18 | 13,85 | 0,03 | 2,2 [1,04-4,63] |
| Anémie sévère | 26 | 56,5 | 17 | 36,17 | 0,04 | 2,29 [0,99-5,27] |
| Rupture utérine | 1 | 1,54 | 6 | 4,62 | 0,27 | 0,32 [0,03-2,7] |
| Placenta Prævia | 3 | 4,69 | 4 | 3,08 | 0,57 | 1,54 [0,33-7,13] |
| Dystocie | 1 | 1,54 | 20 | 15,38 | 0,003 | 0,08 [0,01-0,65] |
| Accouchement par un gynécologue | 27 | 41,54 | 70 | 53,8 | 0,1 | 0,6 [0,33-1,11] |
| Moins de 24h | 35 | 58,33 | 26 | 20 | 0,000 | 5,6 [2,86-10,93] |
Tableau 4 : Répartition des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020
| Tableau 5 : Analyse multivariée des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020 | |||||||
|---|---|---|---|---|---|---|---|
| Variables | Odds Ratio aj | 95% C.I. (Lower) | 95% C.I. (Upper) | Coefficient | S.E. | Z-Statistic | P-Value |
| Age (20 < 30) (Yes) | 0,9758 | 0,9163 | 1,0393 | -0,0245 | 0,0321 | -0,7611 | 0,4466 |
| Résidence rurale (Yes) | 5,0595 | 1,5069 | 16,9876 | 1,6213 | 0,6180 | 2,6235 | 0,0087 |
| Scolarisation (Yes) | 0,8947 | 0,2068 | 3,8702 | -0,1113 | 0,7473 | -0,1490 | 0,8816 |
| Référence (Yes) | 0,4947 | 0,1142 | 2,1439 | -0,7037 | 0,7482 | -0,9406 | 0,3469 |
| Césarienne (Yes) | 0,9751 | 0,4349 | 2,1864 | -0,0252 | 0,4120 | -0,0613 | 0,9511 |
| Antécédents (Yes) | 1,0086 | 0,3539 | 2,8740 | 0,0085 | 0,5343 | 0,0160 | 0,9873 |
| Prééclampsie (Yes) | 0,2778 | 0,0855 | 0,9029 | -1,2809 | 0,6014 | -2,1298 | 0,0332 |
| Éclampsie (Yes) | 1,3284 | 0,4982 | 3,5424 | 0,2840 | 0,5004 | 0,5675 | 0,5703 |
| Dystocie (Yes) | 0,0379 | 0,0043 | 0,3341 | -3,2739 | 1,1111 | -2,9465 | 0,0032 |
| Durée du séjour (Yes) | 0,0986 | 0,0402 | 0,2422 | -2,3165 | 0,4583 | -5,0542 | 0,0000 |
Tableau 5 : Analyse multivariée des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020
Figures
Mots clés
- Mortalité maternelle
- Déterminants
- Cas-témoins
- Tambacounda
- Sénégal
Mama Sagna1,&, Mamadou Sarifou2, Mbouna Ndiaye2, Mathias Ndiaye1, Mamadou Leye1
1Government of Senegal Ministry of Health and Social Action (Ministere de la Sante et de l’Action Sociale), Dakar, Senegal, 2African Field Epidemiology Network, Dakar, Senegal
&Auteur correspondant: Mama Sagna, Government of Senegal Ministry of Health and Social Action (Ministere de la Sante et de l’Action Sociale), Dakar, Senegal, Email: sagnamams91@gmail.com ORCID : https://orcid.org/0009-0000-2466-1450
Reçu: 11 Jan 2025, Accepté: 04 Dec 2025, Publié: 04 Dec 2025
Domaine: Maternal and Child Health
Mots clés: Mortalité maternelle, Déterminants, Cas-témoins, Tambacounda, Sénégal
©Mama Sagna et al. Journal of Interventional Epidemiology and Public Health (ISSN: 2664-2824). This is an Open Access article distributed under the terms of the Creative Commons Attribution International 4.0 License (https://creativecommons.org/licenses/by/4.0/), which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited.
Cite this article: Mama Sagna et al., Déterminants des décès maternels de l’hôpital régional de Tambacounda, Sénégal en 2020 : Étude cas-témoins. Journal of Interventional Epidemiology and Public Health. 2025;8(1):13. https://doi.org/10.37432/jieph-d-25-00019
Résumé
Introduction : La mortalité maternelle demeure un défi majeur en Afrique subsaharienne. La région de Tambacounda a enregistré 13,8 % des décès maternels du Sénégal en 2020, dont 65 sur 109 ont eu lieu à l’hôpital régional, représentant ainsi 59,6 % des décès maternels de la région. L’objectif de l’étude était d’identifier les déterminants associés à ces décès maternels.
Méthodes : Une étude de type cas-témoins non appariée a été menée en 2020 à l’hôpital régional de Tambacounda. Les cas étaient les décès maternels (n=65) et les témoins des parturientes survivantes avec complications (n=130). Les données ont été collectées à l’aide d’un questionnaire, analysées avec le logiciel EPI-info 7. Des mesures de tendance centrale, des rapports de cotes ont été calculés avec un intervalle de confiance À 95. La comparaison des proportions a été faite à l’aide du test du Chi-deux avec un seuil de signification fixé à p<0,05.
Résultats : Au total, l’âge moyen des cas et des témoins était respectivement de 24 ans ± 6 et 25 ans ± 7. La majorité des cas et témoins résidait en zone rurale (92,3% vs 74,62%), n’était pas scolarisée (95,3% vs 88,46%), étaient mariées (100% vs 99,23%), et sans profession (98,46% vs 93,84%). La résidence rurale (OR=4,05; IC95%:1,51–11,03), l’éclampsie (OR=2,2; IC95%:1,04–4,63) et un séjour <24h (OR=5,6; IC95%:2,86–10,93) étaient significativement associés aux décès.
Conclusion : Le renforcement de la qualité des soins obstétricaux et l’amélioration de l’accès aux services d’urgence en milieu rural sont essentiels pour réduire ces décès évitables.
English Abstract
Introduction: Maternal mortality remains a major challenge in sub-Saharan Africa. The Tambacounda region accounted for 13.8% of maternal deaths in Senegal in 2020, with 65 out of 109 occurring in the regional hospital, representing 59.6% of maternal deaths in the region. The objective of the study was to identify the determinants associated with these maternal deaths.
Methods: An unmatched case-control study was conducted in 2020 at the Tambacounda regional hospital. The cases were maternal deaths (n=65) and the controls were surviving parturients with complications (n=130). Data were collected using a questionnaire and analyzed with EPI-info 7 software. Measures of central tendency and odds ratios were calculated with a 95% confidence interval. Proportions were compared using the chi-square test with a significance threshold set at p<0.05.
Results: Overall, the mean age of cases and controls was 24 years ± 6 and 25 years ± 7, respectively. The majority of cases and controls lived in rural areas (92.3% vs. 74.62%), had no schooling (95.3% vs. 88.46%), were married (100% vs. 99.23%), and were unemployed (98.46% vs. 93.84%). Rural residence (OR=4.05; 95% CI: 1.51–11.03), eclampsia (OR=2.2; 95% CI: 1.04–4.63), and a stay of <24 hours (OR=5.6; 95% CI: 2.86–10.93) were significantly associated with deaths.
Conclusion: Strengthening the quality of obstetric care and improving access to emergency services in rural areas are essential to reducing these preventable deaths.
Keywords: Maternal mortality, Determinants, Case-control study, Tambacounda, Senegal
Introduction
Le décès maternel est défini par l’Organisation mondiale de la Santé (OMS) comme tout décès survenant chez une femme pendant la grossesse ou dans les 42 jours suivant sa terminaison, pour une cause liée ou aggravée par la grossesse ou les soins qu’elle a motivés, à l’exclusion des causes accidentelles ou fortuites [1]. Il peut résulter directement de complications obstétricales (hémorragies, éclampsie, infections, dystocie) ou de maladies préexistantes aggravées par la grossesse. [1].
À l’échelle mondiale, la mortalité maternelle demeure une préoccupation majeure : près de 99 % des décès surviennent dans les pays à revenu faible ou intermédiaire. En 2020, environ 87 % des 253 000 décès maternels ont été enregistrés en Afrique subsaharienne et en Asie du Sud dont la plupart sont évitables [2]. L’objectif mondial fixé par les Objectifs de Développement Durable (ODD 3.1) vise à ramener le ratio de mortalité maternelle en dessous de 70 décès pour 100 000 naissances vivantes d’ici 2030 [3], un défi particulièrement ardu dans les contextes à ressources limitées.
Plusieurs études menées en Afrique subsaharienne et dans d’autres régions à faibles ressources ont identifié divers facteurs associés à la mortalité maternelle. Au Nigeria, par exemple, les principales causes de décès maternels étaient l’hémorragies du post-partum (43,4 %) et la prééclampsie/éclampsie (36,9 %)., Les principaux facteurs contributifs identifiés incluaient une insuffisance de ressources humaines en santé, un retard dans la décision de recourir aux soins, souvent aggravé par des retards d’accès aux services de santé [4]. Des résultats similaires ont été observés dans une revue des tendances régionales de la mortalité maternelle en Afrique entre 2000 et 2017 [5]. Par ailleurs, Campbell et al.(2016), dans une étude couvrant plusieurs pays à revenu faible et intermédiaire, ont mis en évidence le rôle déterminant de la couverture, de la qualité des soins et de la distance géographique dans la survenue des décès maternels [6].
Au Sénégal, malgré une réduction de 39,8 % du ratio de mortalité maternelle entre 2010 et 2017 (392 à 236 décès pour 100 000 naissances vivantes) [7], le niveau reste bien supérieur à la cible des Objectifs de Développement Durable (ODD) pour 2030 [8]. Afin d’accélérer cette réduction, le pays a adopté depuis 2014 la stratégie de Surveillance des Décès Maternels et Néonatals et Riposte (SDMNR), visant à identifier et à éliminer les décès évitables.
Cependant, de fortes disparités régionales persistent : en 2020, la région de Tambacounda a enregistré 109 décès sur 785 au niveau national, dont 65 (59,6 %) survenus à l’hôpital régional, structure de référence [9]. La présente étude vise à identifier les déterminants associés à ces décès maternels afin de contribuer à l’amélioration des stratégies de prévention et de prise en charge.
Méthodes
Cadre d’étude
La région de Tambacounda couvre une superficie de 42 706 km2, elle est limitée à l’Est par la république du Mali, à l’Ouest par la république de la Gambie et la région de Kolda, au Nord par la république islamique de la Mauritanie, la région de Matam, la région de Louga et au Sud par la région médicale de Kédougou. En 2020, la population est de 872 156 habitants avec une densité de 21 habitants/km2. [10]
La maternité du CHRT dispose d’une salle d’accouchement de 7 lits, d’une unité de réanimation (salle de réveil) avec 6 lits, d’une unité de suites de couches avec 21 lits, des salles pour annexes avec 2 lits, deux unités de planification familiale, une unité d’exploration fonctionnelle et morphologique, des unités de consultation externe avec 3 bureaux et d’un bloc opératoire. Le personnel est constitué de 2 gynécologues, 13 sages-femmes, une assistante infirmière, 1 anesthésiste et 5 aides blocs.
Type d’étude
Il s’agissait d’une étude analytique de type cas-témoins témoins non appariée avec un ratio de 1 cas pour 2 témoins.
Période d’étude :
La période d’étude a été du 01 avril au 31 décembre 2021 et la collecte des données s’est faite en trois jours du 23 au 25 août 2021, la première journée était pour l’orientation des enquêteurs sur la grille et les deux autres pour la collecte des données.
Population d’étude :
La population d’étude a porté sur les femmes enceintes admises à l’hôpital régionale de Tambacounda.
Un cas a été défini comme un décès maternel survenu à la maternité de l’hôpital régional de Tambacounda, suite à des complications obstétricales, en 2020.
Un témoin a été défini comme une femme admise à la maternité de l’hôpital régional de Tambacounda avec complications obstétricales et vivante durant la période.
Échantillonnage
Le recrutement des cas , il a concerné l’ensemble des 65 patientes admises à la maternité de l’hôpital régional de Tambacounda et décédées suite à des complications obstétricales au cours de la période d’étude (du 1ᵉʳ janvier au 31 décembre 2020).
Pour les témoins, la sélection s’est appuyée sur un échantillonnage raisonné, compte tenu du nombre limité de femmes admises avec complications obstétricales durant la période d’étude. Les témoins étaient des parturientes ayant présenté une complication obstétricale mais dont l’issue était vivante.
Afin d’assurer une comparabilité suffisante entre les groupes sans dépasser la population disponible, un rapport de 1 cas pour 2 témoins (1:2) a été adopté, soit 130 témoins pour 65 cas.
Collecte des données
La collecte des données a reposé sur le dépouillement systématique des registres de maternité, des dossiers médicaux des patientes et des rapports d’audits des décès maternels. Dix enquêteurs ont été mobilisés pour cette activité. Ils ont bénéficié d’une orientation préalable sur l’outil de collecte et les procédures de saisie, afin d’assurer une compréhension uniforme des variables et de réduire les biais liés à la collecte. Les informations ont été recueillies à l’aide d’un formulaire standardisé élaboré à partir de la grille nationale d’audit des décès maternels du Ministère de la Santé et de l’Hygiène Publique. Ce formulaire a été pré-testé sur dix dossiers non inclus dans l’étude pour évaluer sa clarté, sa cohérence et sa faisabilité. Les enquêteurs ne connaissaient pas le statut des patientes (cas ou témoin) au moment de la collecte, afin de minimiser les biais de classification.
Variables collectées
Les variables collectées ont couvert plusieurs dimensions :
- Caractéristiques sociodémographiques : âge (en classes d’âge : <20, 20–29, 30–39, ≥40 ans), statut matrimonial (mariée / célibataire), niveau d’instruction (aucun / alphabétisation / primaire / secondaire ou plus), profession (ménagère / autre activité) et zone de résidence (urbaine / rurale).
- Caractéristiques obstétricales : gestité (primigeste, multigeste, grande multigeste > 5), parité (nullipare, primipare, multipare, grande multipare), nombre de consultations prénatales (<4 / ≥4), antécédents médicaux et obstétricaux (dont césarienne antérieure), statut de référence (référée / non référée), réalisation du bilan prénatal et mode d’accouchement (césarienne ou voie basse).
- Complications obstétricales : les principales complications recensées incluaient l’hémorragie, la pré-éclampsie / éclampsie, l’anémie sévère, l’infection post-partum, la rupture utérine, l’hématome rétro-placentaire, le placenta prævia et la dystocie.
- Prise en charge hospitalière : présence d’un gynécologue au moment de l’accouchement, disponibilité du sang pour transfusion, délai de séjour dans la structure (<24 h / ≥24 h), et évaluation de la qualité de la prise en charge selon les éléments consignés dans le dossier médical et les rapports d’audit.
Analyse des données
Les données ont été saisies et analysées à l’aide du logiciel Epi Info version 7.2.2.16. Un contrôle de qualité a été réalisé pour vérifier la cohérence et la complétude des données avant l’analyse. Les variables quantitatives (âge, nombre de CPN, durée de séjour, etc.) ont été résumées sous forme de moyennes ± écart-type ou de médianes selon la distribution des données. Les variables qualitatives (zone de résidence, parité, antécédents obstétricaux, complications, etc.) ont été présentées sous forme de fréquences absolues et relatives (pourcentages).
Pour l’analyse bivariée, l’association entre la variable dépendante (décès maternel : oui/non) et les variables indépendantes a été explorée à l’aide du test du Chi-deux (χ²) de Pearson ou du test exact de Fisher lorsque les effectifs attendus étaient inférieurs à 5. Pour chaque facteur étudié, l’odds ratio brut (OR) et son intervalle de confiance à 95 % (IC95 %) ont été calculés. Une association a été considérée statistiquement significative pour une valeur de p < 0,05.
En ce qui concerne l’analyse multivariée, les variables dont la valeur de p était ≤ 0,20 en analyse bivariée ont été introduites dans un modèle de régression logistique multivariée afin d’identifier les déterminants indépendamment associés au décès maternel et de contrôler les effets de confusion potentiels. Le modèle final a été obtenu par élimination progressive des variables non significatives. Les résultats sont présentés sous forme d’odds ratios ajustés (ORa) avec leurs IC95 % et les valeurs de p correspondantes.
Considérations éthiques
Le protocole de recherche a été soumis pour avis au Comité de Formation à l’Épidémiologie de Terrain Pratique (FETP Sénégal), ainsi qu’au Médecin-Chef de Région et à l’administration de l’hôpital régional de Tambacounda. Une autorisation écrite a été obtenue du Médecin-Chef de Région avant le démarrage des activités de terrain.
Les données collectées sont restées strictement confidentielles et ont été anonymisées de manière à garantir la protection de l’identité des patientes. Les informations recueillies n’ont été utilisées qu’à des fins de recherche et dans le respect de l’éthique professionnelle.
Résultats
Caractéristiques sociodémographiques des cas et témoins
La majorité des femmes, aussi bien parmi les cas que les témoins, appartenaient à la tranche d’âge de 20 à 30 ans, correspondant à la période de plus forte activité génésique. La grande majorité des cas provenaient du milieu rural, tandis que les témoins étaient proportionnellement plus nombreux à résider en zone urbaine. Concernant le niveau d’instruction, la majorité des femmes décédées n’avaient reçu aucune scolarisation formelle, contrairement aux témoins dont une part non négligeable avait atteint le niveau primaire ou secondaire. La plupart des patientes des deux groupes étaient mariées et ménagères, ce qui reflète le profil socioéconomique général des femmes fréquentant la maternité (Tableau 1).
la majorité des cas et témoins étaient multigestes (44,62% contre 48,46%), avaient fait moins de 4 consultations prénatales (55,38% contre 59,23%), avaient été référées (90,77% contre 96,15%). Les cas étaient multipares (40% ) et n’avaient pas d’antécédent de césarienne (56,92), par contre les témoins étaient nullipares (36,92%) avaient des antécédents de césarienne 54,62%. Elles avaient toutes (cas et témoins) bénéficié d’un bilan de suivi (87,69% contre 63,85%), n’avaient pas d’antécédents gynécologiques (83,69% contre 80%) et avaient pris une dose de vaccin antitétanique (60% contre 82,31%, Tableau 2).
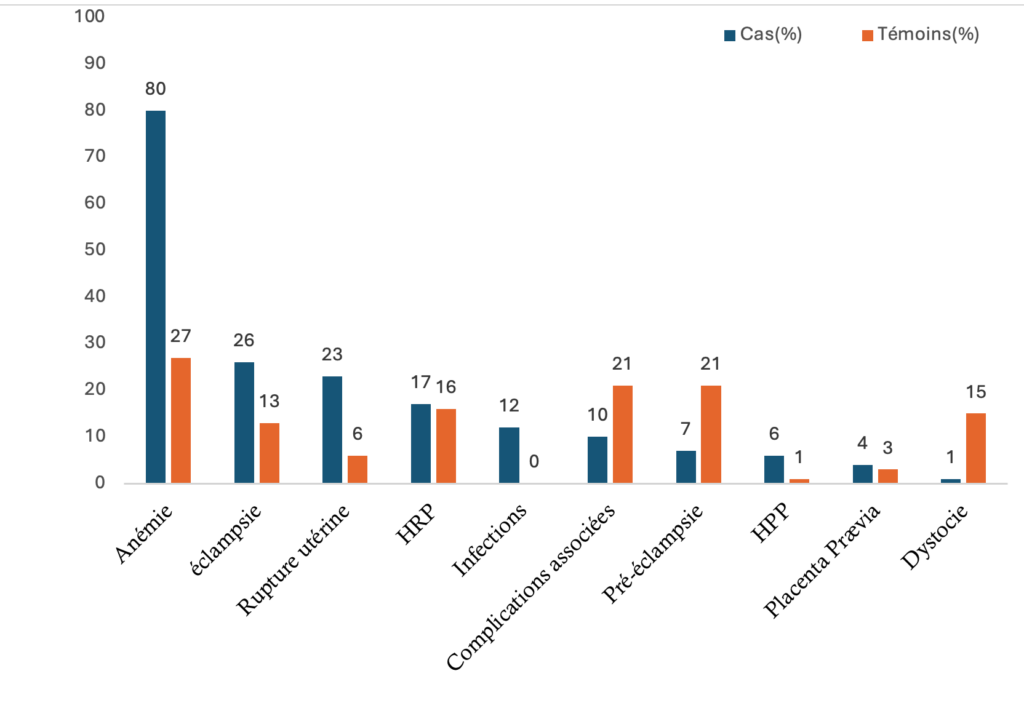
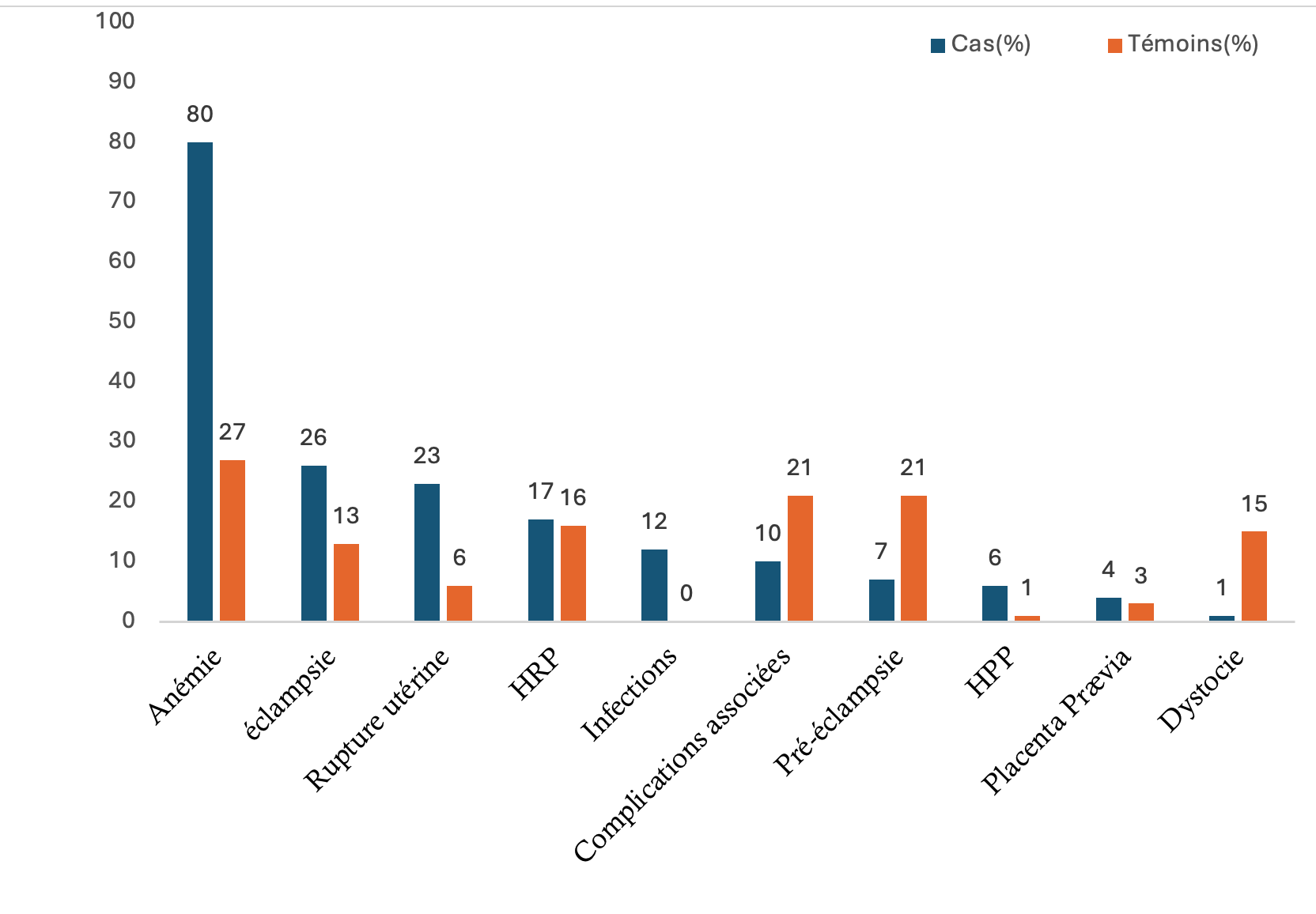
Chez les cas, les causes identifiées étaient l’anémie (80%), l’éclampsie (26%), la rupture utérine (23%), l’hématome rétro placentaire (HRP) (17%) , les infections (12%) suivi des autres pathologies (les dystocies, cardiopathies, paludisme, utérus cicatriciel, souffrance fœtale, rétention d’œuf mort).
Chez les témoins c’était l’anémie (27%), la prééclampsie (21%), l’HRP (16%), l’éclampsie (13%) et la rupture utérine (6%, Figure 1).
Le bloc opératoire était opérationnel durant toute la période cependant, des produits d’urgence essentiels tels que le sang ont fait défaut. La majorité des cas et des témoins avaient accouché en présence du gynécologue (46,55% contre 53,85%) et plus de la moitié des cas sont restés moins de 24h dans la structure (58,33%) tandis que les témoins ont fait plus de 24 h dans la structure (80%, Tableau 3).
Facteurs liés aux caractéristiques sociodémographiques
L’analyse des données a montré que les femmes âgées de 20 à 30 ans étaient les plus représentées parmi les patientes décédées (50,77 %) et les témoins (52,31 %). Le test du Khi² (χ² = 0,28 ; p = 0,60) n’a pas mis en évidence d’association significative entre cette tranche d’âge et la mortalité maternelle (ORb = 1,22 ; IC95 % [0,56–2,67]), indiquant que l’âge n’était pas un facteur déterminant dans la survenue du décès. Concernant le lieu de résidence, une différence hautement significative a été observée entre les femmes vivant en milieu rural et celles en milieu urbain. Les patientes rurales représentaient 92,31 % des cas contre 74,62 % des témoins. Le test du Khi² (χ² = 8,86 ; p = 0,003) a montré que les femmes résidant en milieu rural avaient quatre fois plus de risque de décès maternel que celles vivant en zone urbaine (ORb = 4,05 ; IC95 % [1,51–11,03]). Ce résultat suggère que les inégalités géographiques et l’accès limité aux soins obstétricaux d’urgence constituent des déterminants majeurs de la mortalité maternelle (Tableau 4).
L’étude a également révélé une mortalité plus élevée chez les femmes non scolarisées, représentant 95,38 % des cas contre 88,46 % des témoins. Bien que le risque de décès soit 2,7 fois plus élevé chez les femmes sans instruction (ORb = 2,69 ; IC95 % [0,75–9,67]), cette différence n’était pas statistiquement significative (χ² = 2,51 ; p = 0,11). Cependant, cette tendance suggère que le faible niveau d’instruction pourrait influencer le recours tardif aux soins ou la mauvaise compréhension des signes de danger liés à la grossesse.
Facteurs liés à aux antécédents gynéco-obstétricaux
L’analyse de l’évolution des patientes en fonction de la gestité n’a montré aucune association significative entre le nombre de grossesses et la survenue du décès maternel. Bien que les femmes multigestes aient présenté une mortalité légèrement inférieure (44,62 %) comparée aux autres (55,38 %), cette différence n’était pas statistiquement significative (χ² = 1,05 ; p = 0,30 ; ORb = 0,85 ; IC95 % [0,47–1,55]). Le nombre de grossesses antérieures ne semble donc pas influencer le risque de décès maternel dans cette population.
De même, la parité n’était pas associée de manière significative à la mortalité maternelle. Les multipares représentaient 40 % des décès contre 35,38 % des témoins, mais la différence observée n’était pas significative (χ² = 0,43 ; p = 0,52 ; ORb = 1,21 ; IC95 % [0,65–2,11]). Ces résultats suggèrent que la parité, qu’elle soit faible ou élevée, n’a pas constitué un facteur de risque dans notre étude.
Concernant les consultations prénatales (CPN), les patientes ayant effectué moins de quatre CPN étaient légèrement plus nombreuses parmi les cas (73,47 %) que parmi les témoins (69,37 %). Cependant, cette différence n’était pas significative (χ² = 0,28 ; p = 0,59 ; ObR = 1,22 ; IC95 % [0,57–2,59]), indiquant qu’un nombre réduit de consultations prénatales n’était pas statistiquement lié à la survenue du décès, bien qu’il demeure un indicateur de vulnérabilité dans la littérature.
Enfin, la référence vers la structure hospitalière semblait plus fréquente parmi les cas (90,77 %) que chez les témoins (96,15 %). Toutefois, cette différence n’était pas significative (χ² = 2,44 ; p = 0,12 ; ORb = 0,39 ; IC95 % [0,11–1,34]). Ce résultat suggère que la référence en elle-même n’est pas un facteur de risque, mais plutôt un reflet du degré de gravité à l’admission et du retard dans la chaîne de prise en charge.
Les résultats de l’analyse ont montré que les femmes sans antécédents gynécologiques étaient plus vulnérables, représentant 83,08 % des décès maternels. Toutefois, cette différence n’était pas statistiquement significative (χ² = 0,27 ; p = 0,60 ; ORb = 1,22 ; IC95 % [0,66–2,54]).
Concernant la césarienne, les patientes césarisées étaient moins nombreuses parmi les cas (43,08 %) que parmi les témoins (54,62 %). Cette différence n’était pas significative (χ² = 2,41 ; p = 0,12 ; ORb = 0,62 ; IC95 % [0,34–1,14]). Le fait d’avoir accouché par césarienne suggère que la césarienne pourrait, avoir un effet protecteur, probablement grâce à une intervention rapide face aux complications obstétricales graves.
Facteurs liés aux complications enregistrées
Les patientes présentant un hématome rétroplacentaire (HRP) étaient peu nombreuses parmi les cas (16,92 %). L’analyse statistique n’a montré aucune association significative entre l’HRP et la mortalité maternelle (χ² = 0,02 ; p = 0,89 ; ORb = 1,05 ; IC95 % [0,47–2,35]). L’hématome rétroplacentaire n’est donc pas considéré comme un facteur de risque de décès maternel dans cette étude.
Les patientes atteintes de prééclampsie semblaient moins vulnérables, avec des proportions de 7,69 % parmi les cas contre 21,54 % chez les témoins. Cette différence était statistiquement significative (χ² = 7,52 ; p = 0,006 ; ORb = 0,30 ; IC95 % [0,01–0,14]), indiquant un effet protecteur apparent de la prééclampsie,. En revanche, l’éclampsie était significativement associée au décès maternel : 26,15 % des cas contre 13,85 % des témoins (χ² = 4,65 ; p = 0,03 ; ORb = 2,20 ; IC95 % [1,04–4,63]). Les femmes présentant une éclampsie avaient donc environ deux fois plus de risque de décès que celles non atteintes.
L’analyse selon la sévérité de l’anémie a montré que les patientes atteintes d’anémie sévère étaient plus exposées au décès (56,52 %) que celles des témoins, où la forme modérée prédominait (63,83 %). L’association n’était pas significative (χ² = 4,10 ; p = 0,04 ; ORb= 2,27 ; IC95 % [0,99–5,27]),
La rupture utérine n’était pas significativement liée au décès maternel, avec 1,54 % de cas contre 4,62 % de témoins (χ² = 1,22 ; p = 0,27 ; ORb = 0,32 ; IC95 % [0,03–2,70]). De même, ni le placenta prævia (χ² = 0,32 ; p = 0,57 ; ORb = 1,54 ; IC95 % [0,33–7,13]) ni la dystocie (χ² = 8,92 ; p = 0,003 ; ORb = 0,08 ; IC95 % [0,01–0,65]) n’ont été identifiés comme facteurs de risque. La dystocie semble même exercer un effet protecteur, possiblement en raison d’une intervention obstétricale rapide (césarienne ou extraction instrumentale).
Facteurs liés à la prise en charge
Les patientes ayant accouché en présence d’un gynécologue étaient moins nombreuses parmi les cas (41,54 %) que parmi les témoins (53,85 %). Le test du Khi² (χ² = 2,76 ; p = 0,10) n’a pas mis en évidence d’association significative entre la présence d’un gynécologue lors de l’accouchement et la survenue du décès maternel (ORb = 0,61 ; IC95 % [0,33–1,11]). En revanche, la durée de séjour dans la structure était fortement associée à la mortalité maternelle. Les femmes restées moins de 24 heures représentaient 58,33 % des cas contre 20 % des témoins. Le test du Khi² (χ² = 12,45 ; p < 0,001) a montré que ces patientes présentaient un risque de décès multiplié par 5,53 par rapport à celles ayant séjourné plus longtemps (OR b= 5,53 ; IC95 % [2,86–10,93]). Cette association traduit probablement une prise en charge tardive, liée à une admission à un stade critique ou à des délais dans la référence et l’orientation vers la structure hospitalière.
Le modèle de régression logistique binaire a mis en évidence que la durée du séjour à l’hôpital, la dystocie, la prééclampsie et la résidence rurale étaient associées au décès maternel. Les femmes en milieu rurale ont environ 5 fois plus de risque de décès que celles en zone rurale,pouvant s’expliquer par un biais de référence (les cas graves référés en ville).
Les femmes décédées restent souvent moins de 24h après admission, signe d’un état critique initial. Elles avaient un risque de décès environ dix fois supérieur à celles hospitalisées plus longtemps (ORa = 0,10 ; p < 0,001, Tableau 5).
La prééclampsie apparait comme un facteur protecteur, ce résultats pourrait indiqué que les femmes diagnostiquées de pré éclamptiques sont probablement prises en charge précocement. Les cas de dystocie semblent associés à moins de décès, probablement car ces patientes sont opérées ou référées rapidement .
Discussion
L’étude des caractéristiques sociodémographiques a montré que l’âge moyen des patientes décédées était de 24 ans ± 6,9 ,pour les témoins l’âge moyen était de 25 ans ± 7,17. Ce résultat diffère de ceux rapportés dans une étude menée au Nigéria, où l’âge moyen des décès maternels était de 30,8 ± 5,7 ans [11]. Ce résultat pourrait s’expliquer par le fait que dans la région de Tambacounda, les femmes se marient précocement avec une prévalence de (57%) [12]. Le mariage précoce engendre des risques et des complications pendant la grossesse et l’accouchement, entraînant ainsi des décès maternels. L’analyse des caractéristiques sociodémographiques révèle que la zone de résidence est le seul facteur significativement associé à la survenue des décès maternels. Plusieurs études ont mis en évidence que les femmes enceintes résidant en milieu rural présentent un risque significativement plus élevé de décès maternel que celles vivant en milieu urbain [13, 14,15]. Cela pourraient s’expliquer par le fait que les femmes vivant en milieu rural rencontrent beaucoup de difficultés par rapport à l’accessibilité des structures de santé qui sont en nombre insuffisantes, des moyens de déplacement qui font défaut parfois et un plateau médical non adapté pour la prise en charge de certaines urgences. Elles rencontrent également des difficultés par rapport au prise de décision et sur le plan financier ce qui fait qu’elles ont recours tardivement aux soins [1].
Les causes obstétricales directes tels que l’éclampsie (26% vs 13,6%), la prééclampsie (7,69% vs 21,54%), la rupture utérine (1,54% vs 4,62%), l’hématome rétro placentaire (HRP) (16,9% vs 15,38%), le placenta preavia (4,69% vs 3,08%) et les dystocies (1,54% vs 15,38%) constituent les principales causes des décès maternels dans notre étude (50%). Ce résultat est similaire aux résultats obtenus dans une étude menée en Éthiopie où les causes directs sont responsables de 90 % des décès maternels [16]. Parmi les causes obstétricales directes, les causes hypertensives tels que la prééclampsie et l’éclampsie viennent en première positions avec une proportion de 80, 56%. D’autres publication ont retrouvé des résultats similaires mais avec des proportions moindres 36,9 % et 32,5 % des décès [12,13]. Ce résultat est également retrouvé lors d’une étude menée à l’hôpital régional de Thiès (Sénégal) en 2019 qui a montré que les causes obstétricales directes étaient responsables de 87,5% de décès maternels et que l’éclampsie occupait la première position avec 50% des décès qui lui sont imputables [17].
Cette situation pourrait s’expliquer par un manque de suivi des grossesses, la mauvaise qualité des consultations prénatales notamment l’absence systématique de recherche d’albumine dans les urines qui est un élément important dans le dépistage de la pré éclampsie et de l’éclampsie durant la grossesse, mais aussi dans le suivi du post-partum. Il peut être également lié à des insuffisances dans la prise en charge des patientes de manière globale.
Les femmes qui avaient une pré éclampsie et une dystocie semblaient être moins vulnérables, ceci pourraient s’expliquer par le fait que ces pathologies sont rapidement prise en charge par les gynécologues et la plus part du temps, une césarienne d’urgence est effectuée pour sauver la mère et le nouveau-né.
Les femmes ayant séjourné moins de 24 heures à la maternité étaient les plus représentées parmi les décès, avec une proportion de 58,33 % contre 20 % chez les témoins (OR = 5,53 ; IC95 % [2,86–10,93] ; p = 0,0001). Ce résultat suggère que la majorité des patientes décédées avaient été admisses dans un état critique ou à un stade tardif de complication. Des résultats similaires ont été rapportés au Mali, où une étude menée à Bamako a montré que 86,5 % des décès maternels étaient survenus dans les 24 heures suivant l’admission à l’hôpital [18]. Cette concordance souligne l’importance du dépistage précoce des complications obstétricales et du renforcement du système de référence et contre-référence pour améliorer la survie maternelle .
Cette situation pourrait s’expliquer par le fait que dans la communauté on observe toujours un recours tardif aux soins pour les patientes qui peut être lié soit à l’inaccessibilité des structures sanitaires (état des routes, moyens de transport), soit au faible pouvoir décisionnel de celles-ci ou soit aux faibles revenus. Dans les structures de références on observe également l’absence de gynécologue et de plateau technique adéquat pour la prise en charge des urgences mais également une référence tardive de la part des prestataires de soins qui se font avec des ambulances non médicalisées, ce résultat pourrait également être lié à des insuffisances dans la prise en charge liés à la surcharge de travail vu les nombre de parturientes qu’ils reçoivent et la ressource humaine disponible qui est largement insuffisante. Ce constat est également ressorti dans une publication faite au Nigéria concernant les principaux facteurs contribuant aux décès maternels [11].
Conclusion
Cette étude, menée à la maternité de l’hôpital régional de Tambacounda, a permis d’identifier les principaux déterminants associés à la survenue des décès maternels. Les résultats montrent que la résidence en milieu rural, l’éclampsie et la durée de séjour inférieure à 24 heures constituent les principaux facteurs de risque de décès maternel. Ces éléments traduisent à la fois les difficultés d’accès aux soins obstétricaux d’urgence, la faiblesse du système de référence et contre-référence, ainsi que les retards dans la recherche et la prise en charge des complications graves. Ces résultats corroborent les données nationales et régionales selon lesquelles la majorité des décès maternels en Afrique subsaharienne restent évitables par des interventions rapides et adaptées.
Face à ces constats, il est essentiel de renforcer les capacités techniques et humaines des structures périphériques, d’améliorer la référence précoce des patientes à risque, et de garantir la disponibilité du personnel qualifié. Enfin, la réduction durable de la mortalité maternelle à Tambacounda et au Sénégal passe par une approche intégrée combinant accessibilité géographique, équité dans la qualité des soins et sensibilisation communautaire pour un recours plus rapide aux services obstétricaux.
Ce que l’on sait déjà sur ce sujet
- La mortalité maternelle demeure un problème de santé publique majeur en Afrique subsaharienne, malgré les progrès réalisés ces dernières décennies.
- Les principales causes de décès maternels incluent les hémorragies sévères, l’hypertension liée à la grossesse (éclampsie), et les complications liées aux anémies, aux infections.
- Les retards dans l’accès aux soins, le manque de personnel qualifié et les infrastructures de santé inadéquates sont des facteurs contributifs majeurs.
Ce que cette étude apporte de plus
- Notre étude offre une compréhension plus détaillée des causes profondes et des conditions spécifiques à la région de Tambacounda.
- Elle enrichit la base de données existante et permet des comparaisons régionales et temporelles. Cela aide à mesurer les progrès réalisés et les écarts à combler.
- L’étude aide les décideurs à élaborer des politiques de santé plus efficaces
Remerciements
Nous tenons à remercier le médecin-chef de la région de Tambacounda, le Dr Sarifou Ba du programme FETP Sénégal, le Dr Mbouna Ndiaye du programme FETP Sénégal, le Professeur Mamadou Leye de l’université Cheikh Anta Diop de Dakar, l’ensemble du personnel de l’hôpital régional de Tambacounda qui ont apporté une aide précieuse dans la collecte des données. Nous remercions les enquêteurs pour la collecte de données.
| Tableau 1 : Caractéristiques sociodémographiques (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Tranche d’âge (ans) | ||
| 10 < 20 | 20 (30,77%) | 32 (24,62%) |
| 20 < 30 | 27 (41,54%) | 50 (38,46%) |
| 30 < 40 | 16 (24,62%) | 44 (33,85%) |
| 40 < 50 | 2 (3,08%) | 4 (3,08%) |
| Résidence | ||
| Rural | 60 (92,31%) | 97 (74,62%) |
| Urbain | 5 (7,69%) | 33 (25,38%) |
| Scolarisation | ||
| Aucun | 62 (95,38%) | 115 (88,46%) |
| Alphabétisation | 0 | 0 |
| Primaire | 2 (3,08%) | 11 (8,46%) |
| Plus (Secondaire lycée, université et plus) | 1 (1,54%) | 4 (3,08%) |
| Statut matrimonial | ||
| Mariée | 65 (100%) | 129 (99,23%) |
| Célibataire | 0 | 1 (0,77%) |
| Profession | ||
| Ménagère | 64 (98,46%) | 122 (93,84%) |
| Autre | 1 (1,54%) | 8 (6,15%) |
| Tableau 2 : Caractéristiques obstétricales des patientes (cas/témoins) de la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Gestité | ||
| Primigeste | 27 (41,54%) | 45 (34,62%) |
| Multigestes | 29 (44,62%) | 63 (48,46%) |
| Grande multigestes (plus de 5) | 9 (13,85%) | 22 (16,92%) |
| Parité | ||
| Nullipare | 23 (35,38%) | 48 (36,92%) |
| Primipare | 7 (10,77%) | 16 (12,31%) |
| Multipares (2–5) | 26 (40%) | 46 (36,38%) |
| Grande multipares (plus de 5) | 9 (13,85%) | 20 (15,38%) |
| CPN | ||
| Non fait | 16 (24,54%) | 13 (10%) |
| Moins de 4 CPN | 36 (55,38%) | 77 (59,23%) |
| 4 CPN | 13 (20%) | 34 (26,15%) |
| Non précisé | 0 | 6 (4,62%) |
| VAT | ||
| SP | 39 (60%) | 107 (82,31%) |
| — | 1 (1,54%) | 1 (0,77%) |
| Bilan fait | ||
| Oui | 57 (87,69%) | 83 (63,85%) |
| Non | 8 (12,31%) | 47 (36,15%) |
| Prise des constantes | ||
| Oui | 58 (89,23%) | 130 (100%) |
| Non | 7 (10,77%) | 0% |
| Antécédents gynécologiques | ||
| Oui | 11 (16,92%) | 26 (20%) |
| Non | 54 (83,69%) | 104 (80%) |
| Référence | ||
| Oui | 59 (90,77%) | 125 (96,15%) |
| Non | 6 (9,23%) | 5 (3,84%) |
| Césarienne | ||
| Oui | 28 (43,08%) | 71 (54,62%) |
| Non | 37 (56,92%) | 59 (45,38%) |
| Tableau 3 : Evaluation de la prise en charge des patientes admises dans la maternité de l’hôpital régional de Tambacounda en 2020 | ||
|---|---|---|
| Variables | Cas (n=65) | Témoins (n=130) |
| Qualification accoucheur | ||
| Gynécologue | 27 (46,55%) | 70 (53,85%) |
| SFE | 25 (43,10%) | 60 (46,15%) |
| Non qualifié | 5 (8,62%) | 0% |
| Non à terme | 8 (1,73%) | 0% |
| Durée du séjour | ||
| Moins de 24h | 35 (58,33%) | 26 (20%) |
| Plus de 24h | 25 (41,67%) | 104 (80%) |
| Tableau 4 : Répartition des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020 | ||||||
|---|---|---|---|---|---|---|
| Facteurs | Cas (n=65) | Témoins (n=130) | p | OR (95%) | ||
| Nombre | % | Nombre | % | |||
| Âgé (20 – 30 ans) | 33 | 50,7 | 68 | 52,31 | 0,6 | 1,22 [0,56-2,67] |
| Résidence rurale | 60 | 92,3 | 94 | 74,62 | 0,003 | 4,05 [1,51-11,03] |
| La scolarisation | 62 | 95,3 | 115 | 88,46 | 0,11 | 2,69 [0,75-9,67] |
| Les multigestes | 29 | 44,6 | 63 | 48,4 | 0,61 | 0,85 [0,47-1,55] |
| Les multipares | 26 | 40 | 46 | 35,3 | 0,52 | 1,21 [0,65-2,11] |
| Moins de 4 CPN | 36 | 73,4 | 77 | 69,3 | 0,59 | 1,22 [0,57-2,59] |
| Référence | 59 | 90,7 | 125 | 96,1 | 0,12 | 0,39 [0,11-1,34] |
| Pas antécédents | 54 | 83,0 | 104 | 80 | 0,6 | 1,22 [0,66-2,54] |
| Césarienne faite | 28 | 43,0 | 71 | 54,6 | 0,12 | 0,62 [0,34-1,14] |
| Hématome rétro placentaire | 11 | 16,9 | 20 | 15,38 | 0,89 | 1,05 [0,47-2,35] |
| Pré-éclampsie | 5 | 7,69 | 28 | 21,54 | 0,006 | 0,3 [0,01-0,14] |
| Eclampsie | 17 | 26,1 | 18 | 13,85 | 0,03 | 2,2 [1,04-4,63] |
| Anémie sévère | 26 | 56,5 | 17 | 36,17 | 0,04 | 2,29 [0,99-5,27] |
| Rupture utérine | 1 | 1,54 | 6 | 4,62 | 0,27 | 0,32 [0,03-2,7] |
| Placenta Prævia | 3 | 4,69 | 4 | 3,08 | 0,57 | 1,54 [0,33-7,13] |
| Dystocie | 1 | 1,54 | 20 | 15,38 | 0,003 | 0,08 [0,01-0,65] |
| Accouchement par un gynécologue | 27 | 41,54 | 70 | 53,8 | 0,1 | 0,6 [0,33-1,11] |
| Moins de 24h | 35 | 58,33 | 26 | 20 | 0,000 | 5,6 [2,86-10,93] |
| Tableau 5 : Analyse multivariée des facteurs associés aux décès maternels survenus à la maternité de l’hôpital régional de Tambacounda en 2020 | |||||||
|---|---|---|---|---|---|---|---|
| Variables | Odds Ratio aj | 95% C.I. (Lower) | 95% C.I. (Upper) | Coefficient | S.E. | Z-Statistic | P-Value |
| Age (20 < 30) (Yes) | 0,9758 | 0,9163 | 1,0393 | -0,0245 | 0,0321 | -0,7611 | 0,4466 |
| Résidence rurale (Yes) | 5,0595 | 1,5069 | 16,9876 | 1,6213 | 0,6180 | 2,6235 | 0,0087 |
| Scolarisation (Yes) | 0,8947 | 0,2068 | 3,8702 | -0,1113 | 0,7473 | -0,1490 | 0,8816 |
| Référence (Yes) | 0,4947 | 0,1142 | 2,1439 | -0,7037 | 0,7482 | -0,9406 | 0,3469 |
| Césarienne (Yes) | 0,9751 | 0,4349 | 2,1864 | -0,0252 | 0,4120 | -0,0613 | 0,9511 |
| Antécédents (Yes) | 1,0086 | 0,3539 | 2,8740 | 0,0085 | 0,5343 | 0,0160 | 0,9873 |
| Prééclampsie (Yes) | 0,2778 | 0,0855 | 0,9029 | -1,2809 | 0,6014 | -2,1298 | 0,0332 |
| Éclampsie (Yes) | 1,3284 | 0,4982 | 3,5424 | 0,2840 | 0,5004 | 0,5675 | 0,5703 |
| Dystocie (Yes) | 0,0379 | 0,0043 | 0,3341 | -3,2739 | 1,1111 | -2,9465 | 0,0032 |
| Durée du séjour (Yes) | 0,0986 | 0,0402 | 0,2422 | -2,3165 | 0,4583 | -5,0542 | 0,0000 |


Références
- Dumont A, Traoré M, Dortonne JR. Audit des décès maternels dans les établissements de santé : Guide de mise en œuvre [Auditing maternal deaths in healthcare facilities: Implementation guide]. Marseille (France): IRD Éditions; 2014. [Internet]. [cited 2025 Dec 4]. 167 p. Available from: https://books.openedition.org/irdeditions/9328
- Organisation Mondiale de la Santé. Mortalité maternelle [Maternal mortality]. Genève (Switzerland): Organisation Mondiale de la Santé; 2025 Apr 7. [Internet]. [cited 2025 Dec 4]. [about 4 screens]. Available from: https://www.who.int/fr/news-room/fact-sheets/detail/maternal-mortality
- Alkema L, Chou D, Hogan D, Zhang S, Moller AB, Gemmill A, Fat DM, Boerma T, Temmerman M, Mathers C, Say L. Global, regional, and national levels and trends in maternal mortality between 1990 and 2015, with scenario-based projections to 2030: a systematic analysis by the UN Maternal Mortality Estimation Inter-Agency Group. The Lancet. 2015 Nov 13. [Internet]. [cited 2025 Dec 4];387(10017):462–474. Available from: https://doi.org/10.1016/S0140-6736(15)00838-7
- Sageer R, Kongnyuy E, Adebimpe WO, Omosehin O, Ogunsola EA, Sanni B. Causes and contributory factors of maternal mortality: evidence from maternal and perinatal death surveillance and response in Ogun state, Southwest Nigeria. BMC Pregnancy Childbirth. 2019 Feb 11. [Internet]. [cited 2025 Dec 4];19(1):63. Available from: https://doi.org/10.1186/s12884-019-2202-1
- Onambele L, Ortega-Leon W, Guillen-Aguinaga S, Forjaz MJ, Yoseph A, Guillen-Aguinaga L, et al. Maternal Mortality in Africa: Regional Trends (2000–2017). Int J Environ Res Public Health. 2022 Jan. [Internet]. [cited 2025 Dec 4];19(20):13146. Available from: https://doi.org/10.3390/ijerph192013146
- Campbell OMR, Calvert C, Testa A, Strehlow M, Benova L, Keyes E, Donnay F, Macleod D, Gabrysch S, Rong L, Ronsmans C, Sadruddin S, Koblinsky M, Bailey P. The scale, scope, coverage, and capability of childbirth care. The Lancet. 2016 Sep 16. [Internet]. [cited 2025 Dec 4];388(10056):2193–2208. Available from: https://doi.org/10.1016/s0140-6736(16)31528-8
- Agence Nationale de la Statistique et de la Démographie (Sénégal), ICF. Sénégal : Enquête Démographique et de Santé Continue (EDS-Continue 2017) [Senegal: Continuous Demographic and Health Survey 2017]. Rockville (MD): Agence Nationale de la Statistique et de la Démographie (Sénégal), ICF; 2018. [Internet]. [cited 2025 Dec 4]. 646 p. Available from: https://dhsprogram.com/pubs/pdf/FR345/FR345.pdf
- Zhang WH, Alexander S. Objectifs pour un développement durable – pour l’analyse et pour la planification en santé [Sustainable development goals – for analysis and planning in health]. Rev Med Perinat. 2017 Mar. [Internet]. [cited 2025 Dec 4];9(1):3–6. Available from: https://doi.org/10.1007/s12611-017-0401-4
- District Health Information Software (DHIS2). Total décès maternels, naissance vivante par région du Dakar (Sénégal) [Total maternal deaths and live births by region in Dakar (Senegal)]; 2020. [Internet]. [cited 2025 Dec 4]. Available from: https://senegal.dhis2.org/dhis/dhis-web-pivot/ French. Subscription required to access full text.
- Agence Nationale de la Statistique et de la Démographie (Sénégal). Situation économique et sociale de la région de Tambacounda 2020-2021 [Economic and social situation of the Tambacounda region 2020-2021]. Dakar (Sénégal): Agence Nationale de la Statistique et de la Démographie; 2023 Dec. [Internet]. [cited 2025 Dec 4]. 136 p. Available from: https://www.ansd.sn/sites/default/files/2024-01/SES-Tambacounda_2020-2021.pdf
- World Vision (Sénégal). Ensemble, pour un Sénégal sans mariage d’enfants [Together, for a Senegal without child marriage]. Dakar (Sénégal): World Vision (Sénégal); 2016. [Internet]. [cited 2025 Dec 4]. 10 p. Available from: https://www.wvi.org/sites/default/files/brochure%20ESSME%20web.pdf
- Mohamed DIARRA. Etude des facteurs associés aux décès maternels dans le centre de santé de référence de la commune VI du District de Bamako [Study of factors associated with maternal deaths in the reference health center of Commune VI of the District of Bamako] [dissertation]. Bamako (Mali): Université des Sciences des Techniques et des Technologies de Bamako; 2020 Sep 21. [Internet]. [cited 2025 Dec 4]. 81 p. Available from: https://www.bibliosante.ml/bitstream/handle/123456789/4063/20M236.pdf?sequence=1&isAllowed=y
- Fagbamigbe SA, Adebowale FA, Bamgboye E. Rural-Urban Differential in Maternal Mortality Estimate in Nigeria, Sub-Saharan Africa. Journal of Medical and Applied Biosciences. 2010 Jul 31. [Internet]. [cited 2025 Dec 4];2:74-92. Available from: https://www.cenresinjournals.com/wp-content/uploads/2020/03/Page-74-92.pdf
- Samuel O, Zewotir T, North D. Decomposing the urban–rural inequalities in the utilisation of maternal health care services: evidence from 27 selected countries in Sub-Saharan Africa. Reprod Health. 2021 Oct 30. [Internet]. [cited 2025 Dec 4];18(1):216. Available from: https://doi.org/10.1186/s12978-021-01268-8
- Ward ZJ, Atun R, King G, Dmello BS, Goldie SJ. Global maternal mortality projections by urban/rural location and education level: a simulation-based analysis. EClinicalMedicine. 2024 May 16. [Internet]. [cited 2025 Dec 4];72:102653. Available from: https://doi.org/10.1016/j.eclinm.2024.102653
- Thiam M, Faye Dieme ME, Gueye L, Niane SY, Niang MM, Mahamat S, Gueye SMK, Cisse ML. Mortalité Maternelle au Centre Hospitalier Régional de Thiès : étiologies et facteurs déterminants, à propos de 239 décès [Maternal mortality at the Thiès Regional Hospital Center: etiologies and determining factors, a study of 239 deaths]. Journal de la SAGO. 2017. [Internet]. [cited 2025 Dec 4];18(1):34-39. Available from: https://jsago.org/index.php/jsago/article/view/3
